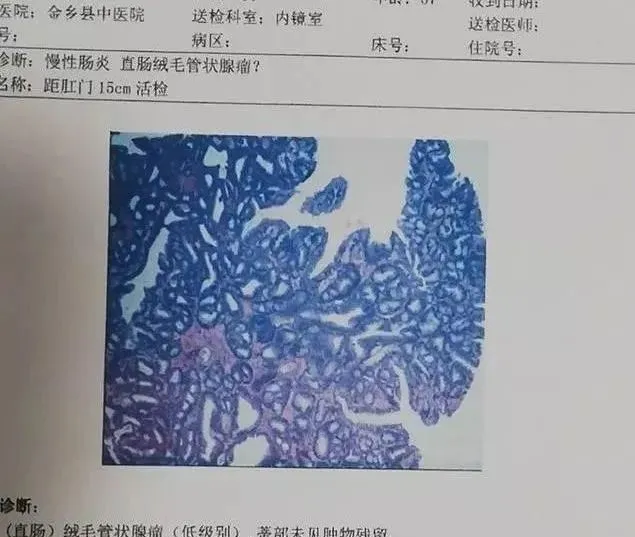
"絨毛管狀腺瘤(低階別),蒂部陰性。"
看到這個病理報告的時候,趙洪禮院長和我都笑了。
"太好了,這樣咱們就是把它根除了,幸虧這名患者及時做了腸鏡檢查,如果晚個一年半載,不知道會發展到哪一步!"趙院長感慨的說。
"是的,當時我還擔心是不是已經惡變了呢!"
我和趙院長說著話,而思緒又回到了幾天前。
那是一位57歲的男性患者,由於近半年來經常腹瀉,每天三、四次,有時還伴便血,體格很消瘦。
他的愛人擔心他胃腸道有病變,就帶他來我們醫院做胃腸鏡檢查,但是他本人對胃腸鏡檢查很抵觸。
"做什麽胃腸鏡,我能吃能喝的。"
已經躺在檢查床上了,他還在氣呼呼的發牢騷。
"你老伴是關心你,如果檢查沒什麽問題,家人就放心啦!"
趙院長笑著對他說。
"有什麽不放心的,我肯定沒毛病,死老婆子,毛病就是多,瞎花錢,還讓我活受罪。"
他嘴裏嘟嘟囔囔的。
全神貫註的趙洪禮院長
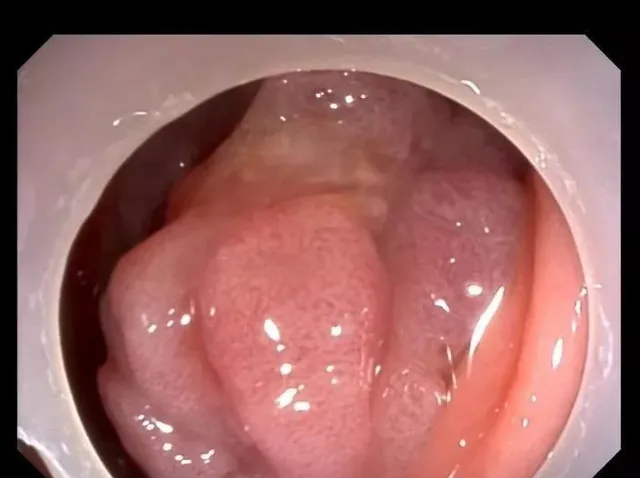
一切準備就緒後,趙院長開始了腸鏡檢查,剛剛進鏡7cm,一個龐然大物就出現在面前。
腸鏡下看到一個2.0cm×1.5cm大小的亞蒂息肉樣增生物,表面像菜花一樣不規則,部份充血、糜爛。
趙院長操控著內鏡反復觀察,
"是不是直腸惡性腫瘤?"我有些擔心的問。
"應該是個絨毛管狀腺瘤,低階別的可能性大,但不能完全排除部份已經有變化,具體情況應該切除後送病理確定。"趙院長解釋說。
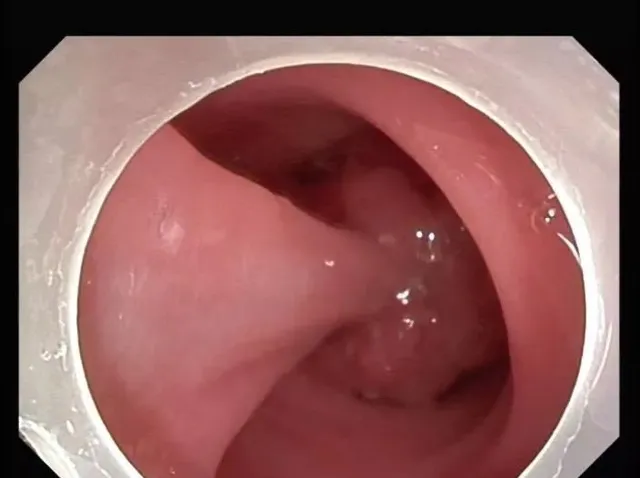
經過與患者家屬解釋溝通後,趙院長決定內鏡下給予高頻電凝切除術。
"這麽大的息肉,通常其蒂部都有一條較粗的滋養血管,為防止術中出血,首先應該用止血夾或者尼龍繩從蒂部夾閉,然後切除的時候範圍應稍大一些,以防止遺漏病變。"
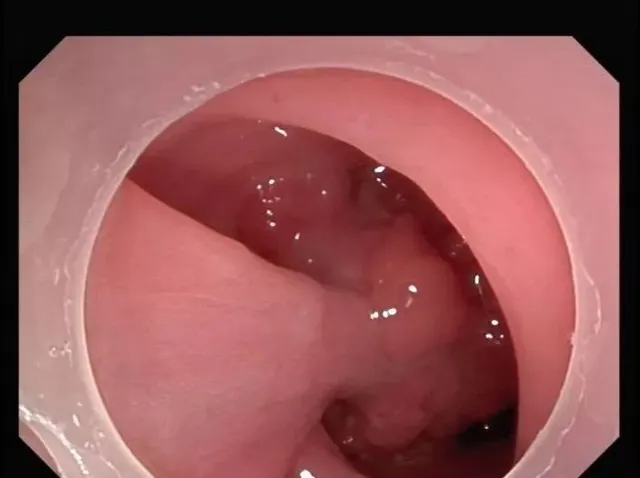
趙院長一邊操作一邊對我講解。
很順利,不一會的功夫這個龐然大物就被解決掉了。

由於準備充分,措施得當,整個過程幾乎沒有出血。
"一定要關註病理結果,因為這個息肉太大了,一般情況下直徑超過2cm的,一半以上會發生癌變,還有在病理申請單上一定要強調註意息肉蒂部,如果蒂部沒有病變,我們就是給患者根除了。"趙院長特意囑咐我。
現在患者病理結果和趙院長當初的判斷高度一致,並且蒂部沒有病變。
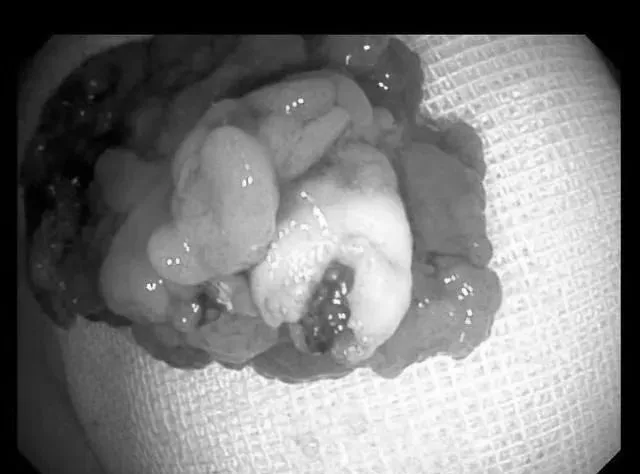
我真的替患者高興。
由於其家人的關心和執著,加上趙院長的高超技術和認真負責的態度,讓這個"潛伏者"無處遁形。
腸道息肉就像一個"潛伏者",冷靜而嗜血,靜靜的潛伏在我們的腸道內,默不作聲,悄悄的積蓄著力量,三年、五年、十年,待到時機成熟,就會露出獠牙,吞噬我們鮮活的生命。
想要揪出這些"潛伏者",我們要有健康查體的意識,定期進行內鏡檢查,把病變消滅於萌芽狀態,不給其長期潛伏的機會,為腸治久安提供有力保障!現在這名患者已經康復出院了,對於我們要求的定期復查,他很痛快的就答應啦。
我們會將腸道息肉分為非腫瘤性息肉和腺瘤性息肉。
非腫瘤性的息肉一般就不會發生癌變,主要包括:
腺瘤性息肉是公認的癌前病變。
腺瘤性息肉可分為三種型別:
管狀腺瘤、絨毛狀腺瘤和管狀絨毛狀腺瘤,其中管狀腺瘤最見。
腺瘤性息肉有一定的癌變機會,是癌前病變,應積極處理。大腸腺瘤演變成癌所需的時間為5~15年。並非所有腺瘤都會發生癌變。
大腸腺瘤癌變的影響因素包括:
腺瘤大小、數目、組織病理學型別、大體型別、不典型增生程度及腺瘤患者性別年齡等因素。
從發病年齡上看,腺瘤性息肉要比大腸癌早5~10年。據Morson的腺瘤到癌發展理論認為,這個時間約為10年。
但據最新的一些文獻報道,從腺瘤性息肉發展到癌至少需要5年,平均在5~15年。
當然,也有個別情況,臨床上常見到兩三年就癌變的病例。
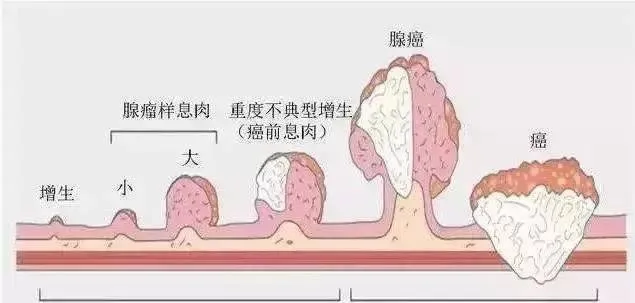
△這個過程大約需要5-15年時間
前提就是要及時發現並切除腺瘤性息肉。
因為它生長極其緩慢,我們只要在它癌變前找到並切除它,就萬事大吉了。
其實篩查也非常簡單,在45歲前做一次腸鏡檢查,高危人群可以提前5年,甚至10年;
一旦發現息肉,及時切除,並遵醫囑定期復查。
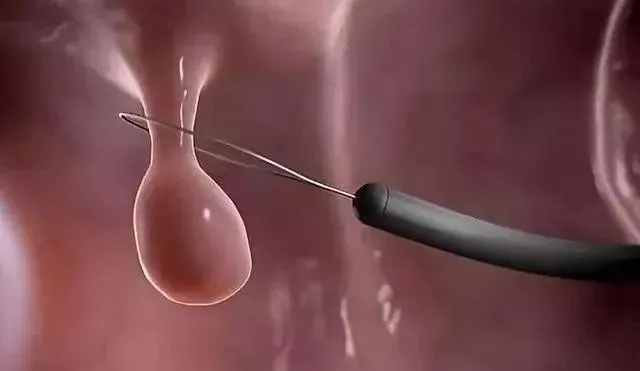
治療也很簡單,甚至不需要住院;往往在鏡下就能治療;數目多、直徑大的,或者病理證實已經是高級別上皮內瘤變的,要手術治療。
首先,因為諸多因素,一次腸鏡沒發現息肉,並不表示沒有;所以最好兩次腸鏡確定;
第二,因為息肉,尤其是腺瘤,復發的機率很大,達30%-60%。而且,術後第一年復發的危險性要比同齡正常人高16倍。所以,切除後還要定期復查:
對於低中風險息肉切除術後復查時間,建議在1~3年內。
高風險建議3-6月復查一次腸鏡。
感謝關註胃與腸科普:科學 嚴謹 專業 通俗











