β受體阻滯劑在危重患者中的作用:SIAARTI專家共識聲明
重癥行者轉譯組
摘要
背景 β受體阻滯劑在危重癥中的作用已備受研究,近二十年來,文獻中多次報道了β受體阻滯劑對危重癥患者的保護作用。然而,危重患者使用β受體阻滯劑仍然缺乏共識和指南。本文的目的是支持臨床中使用β受體阻滯劑危重患者決策過程。此文受用者包括醫生、護士、醫療保健人員和參與患者護理過程的其他專業人員。
方法 意大利麻醉、鎮痛、復蘇和重癥監護協會(SIAARTI)挑選了一組專家,要求他們明確使用β受體阻滯劑的關鍵要素。在此過程中,專家所采用的方法符合改進的德爾菲法和RANDUCLA法的原則。專家們以翔實的文本形式提出了陳述和支持性的理論。所有發言都經過盲投以達成協商一致意見。
結果 文獻檢索提示,危重患者腎上腺素能應激和心率升高與器官功能障礙和死亡率增高有關。因此,心率控制在危重病人的管理中至關重要,需要仔細的臨床評估,目的是為了做好繼發性心動過速的鑒別診斷和心律紊亂的治療。此外,一旦排除了低血容量,可考慮使用β受體阻滯劑治療持續性心動過速。靜脈套用應是給藥的首選途徑。
結論 β受體阻滯劑對危重癥患者的保護作用已經多次報道。在快速心率的急性治療中需要了解病理生理學和相關鑒別診斷,因為所有導致心動過速的原因都應該首先排除和處理。
一、背景
重癥監護病房(ICU)的危重患者可繼發於原發急性疾病(如休克、創傷、感染)的不同程度交感神經溢位的影響,且常伴有心血管系統合並癥。β受體阻滯劑在危重癥患者中的作用備受研究,近二十年來,文獻中多次報道了這些藥物對危重癥患者的保護作用。
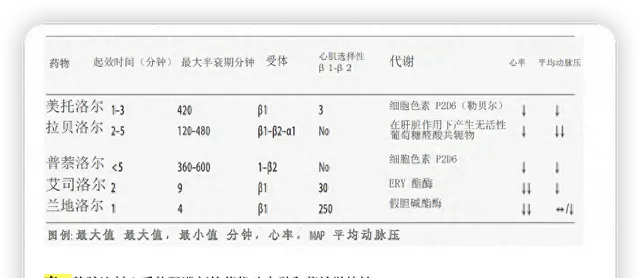
β受體阻滯劑透過幾種亞型的g蛋白偶聯β腎上腺素能受體發揮作用,在機體細胞膜表面幾乎均有表達。一般來說,β受體阻滯劑透過預防和/或調節β腎上腺素能反應來幹擾兒茶酚胺和交感神經類藥物作用(表1)。臨床效果取決於β-受體阻滯劑所結合的受體亞型及其位置(表1)。
根據它們的藥效學,β受體阻滯劑目前被用於治療全身性動脈高壓、快速心律不整和心力衰竭。此外,β受體阻滯劑透過降低後負荷來降低血壓,同時降低了心肌耗氧量,改善心肌灌註和每搏輸出量(SV)。β受體阻滯劑還可有效控制交感神經啟用的,並且對處理心律不整的有效性,也意味著病理生理機制明確,管理此類急性心律不整可使用此治療。
專家團體對於危重癥中使用β受體阻滯劑仍缺乏共識和指南,而且膿毒癥患者的管理指南從未建議在這種情況下使用β受體阻滯劑。為了彌補這一領域空缺,意大利麻醉、鎮痛和重癥監護協會(SIAARTI)挑選的一組重癥監護專家撰寫了這份關於在危重病人中使用β受體阻滯劑的良好臨床實踐檔。
二、方法
專家小組成員是由兩個專案協調員代表SIAARTI根據證據、臨床和科學經驗選出的。在確定方法的初步會議後,根據一位或多位小組成員各自專長,將不同的主題分配給他們,如下:
•評估現有證據
•以解釋性文本的形式提供陳述和論據
全部發言清單已按照表決方法送出表決,以表示協商一致的程度。
該檔的方法學路徑由方法學家(a.c.)概述,並基於科學文獻的審計原則和改進的德爾菲法[。更詳細的是,文獻綜述是由兩位主題專家在PubMed上進行的,沒有明確的時間限制,使用網格詞檢索。
專家小組定義了四個臨床問題(CQ),並線上上範圍界定研討會上提出和投票。在定義問題之後,兩位主題專家定義了一個專門的文獻搜尋策略,然後,從搜尋生成的列表中選擇相關文獻,並將所選的每篇論文與四個臨床問題中的一個或多個相關。被選中的論文列表隨後送出給小組評審。
檢索的論文類別為:隨機對照試驗、系統綜述、meta分析、指南、非隨機對照試驗、敘述綜述、立場論文、實驗研究。使用不同於英語的語言的論文被排除在外,病例報告、病例系列和會議記錄也是如此。根據PRISMA 2020的原則進行了搜尋,並生成了最終報告。小組成員運用主題專家的報告及其能力,起草了一份聲明和理由清單,然後進行無記名投票。整個小組(不包括搜尋專家和方法專家)都參加了盲投。該方法要求最多進行兩輪線上投票。
根據RAND-UCLA方法,使用順序李克特量表(ordinal Likert scale)表達意見(最低分,1 =完全不同意;最高分,9 =完全同意),該量表分為3個部份:1-3分表示拒絕/不同意(「不適當」),4-6分表示(「不確定」),7-9分表示同意/支持(「適當」)達成的協商一致意見如下:
1) 至少75%的受訪者(不包括方法學家和搜尋專家)給出了1-3、4-6或7-9分,分別表示拒絕、不確定和同意陳述
2) 中值在相同範圍內。共識的類別是由中位數的位置決定的。因為所有的聲明在第一圈就達成了共識,所以沒有必要進行第二輪德爾菲賽投票。投票結果以表格形式公布。由意大利麻醉、鎮痛、復蘇和重癥監護協會(SIAARTI)釋出的意大利語檔全文於2023年4月釋出,可在該協會的意大利語網站上免費獲得(https:// www. siaar ti. it/ news/ 1527682)
三、問題一:糾正危重病人心動過速的基本原理是什麽?
對重癥患者而言,疾病急性狀態增加心臟及組織氧消耗(VO2),引起腎上腺素的高度啟用,腎上腺素能高度啟用(Adrenergic hypertonicity)是患者常見且復雜神經內分泌反應之一,會引起氧釋放和氧消耗失去最佳比例。即使引發迅速代償的神經內分泌反應的原因得到了糾正(如貧血、低血容量、疼痛和體溫過高),後續也會出現繼發於血管收縮的低灌註和不可避免的與心動過速或心力衰竭相關的心肌氧消耗增加。
這種情況通常伴有心率增加,可表現為竇性心動過速或導致可能與血流動力學不穩定相關的心動過速(低血壓和/或灌註不足)。
這種過度的腎上腺素能應激和心率增加與器官功能障礙和死亡率增加有關。
在這種病理生理情況下,心率控制在危重病人的管理中扮演著重要的角色,需要仔細的臨床評估,評估要針對繼發性心動過速進行鑒別診斷,也要針對心律節律異常的治療。
生理上,主要的補償機制涉及交感神經過度刺激(endogenous catecholamines with
sympathetic hyperstimulation)時內源性兒茶酚胺的釋放。對於血流動力學不穩定的治療,外源性兒茶酚胺(exogenous catecholamines)的使用也是必要的。然而,在這兩種情況下,過度的腎上腺素能刺激都與器官損傷有關,導致預後惡化和死亡率增加。
心動過速的診斷框架需要對心電圖示蹤(electrocardiographic tracing)進行分析,並將其適當地整合到心臟超聲波(echocardiographic examination)檢查中。心動過速定義為心率(HR)大於100 次/分。
-竇房結水平定竇性心動過速;
-心室水平,定室性心動過速,通常持續時間短,伴有重要的血流動力學改變;
-心室以上起源,通常表現為心房電活動的改變,歸因於折返機制或心房肌細胞自律性的增加
心室以上起源,表現如下:
-心房撲動,規則鋸齒波,180- 250次/分;
-快速型心律不整伴心房纖顫,P波被房顫波替代,伴異常QRS波
-室性心動過速,RR間期不規則,QRS波間隔及形態異常,與P波無關聯
心臟超聲波用於診斷心動過速的起源和指導β -受體阻滯劑套用,檢查時應同時關註收縮期和舒張期功能,以及容量狀態。
心室-動脈耦合的計算是一項更復雜的評估,可以添加到心臟超聲波評估中,以了解心血管系統的效率,並在治療後重新評估患者的生理狀況。
四、問題二:在危重患者中使用β受體阻滯劑糾正心動過速的基本原理是什麽?對於危重患者,應使用β阻斷藥物來控制心動過速
最近對包括2103名危重患者在內11項研究的薈萃分析顯示,與對照組相比,使用β受體阻滯劑組,死亡率顯著降低(風險比0.65,95% CI 0.53-0.79;P < 0.0001),然而,這一系統回顧和薈萃分析包括了一系列不同的研究,大多數集中在心肌缺血或接受心臟手術的患者。因此,很難就死亡率差異得出明確結論。
另一項近期的回顧性研究對204,981名接受腹部大手術的患者進行了傾向評分分析(propensity score analysis),發現在慢性治療中接受β受體阻滯劑的患者(優勢比,0.86;95% CI: 0.65-1.15;P = 0.901)和術前60天內開始用藥的患者(優勢比,0.90;95% CI, 0.31-2.04;P = 0.757)術後卒中發生率沒有差異。
β受體阻滯劑在急性期只有在出現「心動過速」時才有保護作用,當脫離患者心動過速病情,則不會明顯體現「保護效應」,為了給使用這些藥物的危重患者提供可信推薦,我們需要進一步的隨機對照試驗來回答關於患者選擇、藥物選擇、時機和最佳血流動力學目標的問題。
對於膿毒性休克患者,可以考慮使用β受體阻滯劑治療持續性心動過速
繼發性(每搏輸出量降低)與非繼發性(神經內分泌系統過度啟用或心律不整)心動過速的區別,是明確哪些患者能夠從β受體阻滯劑受益的主要因素。
膿毒性休克患者第一階段,不受控制的炎癥反應導致血管舒張和毛細血管通透性增加,同時心輸出量(CO)減少,這與絕對和相對低血容量有關。交感神經系統過度引起啟用心率(HR)增加,盡管此時前負荷低,可仍代償性維持機體心輸出量CO;然而,對於那些長期服用β受體阻滯劑的患者,其療效可能會減弱。不論先前是否使用長期β受體阻滯劑,持續性心動過速,與高劑量內源性和外源性兒茶酚胺有關,會導致更糟糕臨床結局。在膿毒癥患者群體,辨識具有類似血流動力學反應的患者亞群,這個目標關系到較差的預後。
β受體阻滯劑可降低心率,控制心動過速,使心肌收縮力與心率相協調,降低心肌耗氧量。
在一項隨機單中心臨床試驗中,液體復蘇後仍保持心動過速的患者中,持續註入β受體阻滯劑可改善心血管功能(心率、每搏輸出量SV、全身血管阻力SVR和乳酸),沒有明顯不良反應即可降低血管升壓藥物的負荷。
此外,與其他藥物(如胺碘酮amiodarone、硫酸鎂magnesium sulfate、地高辛digoxin)相比,膿毒癥合並心房顫動患者使用β受體阻滯劑能提供更快速的控制心率(1小時vs 6小時)。
盡管血管缺乏β1受體,輸註選擇性β受體阻滯劑可緩解膿毒癥誘導的血管加壓治療低反應性。β受體阻滯劑可以改善血管反應性與α1受體下調相關。基於此原理,一項研究發現,使用短效β受體阻滯劑艾司洛爾治療膿毒性休克患者,其動脈彈性有所改善,盡管心輸出量(CO)降低,這或特許以解釋「選擇性β受體阻滯劑與血管加壓藥需求的降低相關」的緣由。
在最近的一項薈萃分析中,持續輸註超短效β受體阻滯劑—使用低初始劑量和逐漸加量——已證明可以改善膿毒癥和膿毒癥休克患者的生存(降低28天死亡率,風險比0.68;95% CI,0.54-0.85),容積復蘇後24 h心率持續大於95次/分,顯著高於對照組(P < 0.001)。有趣的是,作者也報道了使用β受體阻滯劑後白細胞計數較低,這一發現引發了假設,即β受體阻滯劑對膿毒癥患者產生免疫調節作用。
在一項分析1839篇論文的薈萃分析中納入了14項研究(5項隨機對照試驗,9項非隨機研究)。所有納入的研究都顯示,在1小時內,β受體阻滯劑改善HR控制,然而在6小時HR控制與其他藥物相比沒有顯著差異,有趣的是,胺碘酮達到HR控制的時間最長。
在一項系統綜述中,包括6項評估死亡率的研究,其中4項表明使用β受體阻滯劑有實質性的好處。然而,由於缺乏針對這一主題的大規模隨機對照試驗,需要更多的研究來確保這些研究發現的有效性及普遍化。
在一項隨機對照試驗中,一組膿毒性休克患者(77例)接受持續輸註艾司洛爾以維持心率在80/分至94/ 分之間,而對照組(77例)接受超過96小時的標準治療,與對照組相比,艾司洛爾組的所有患者均達到了目標心率,與對照組的-6/分(95%CI,- 14至0)相比,艾斯洛爾組前96小時心率曲線下面積(AUC)的中位數降低28次/分(四分位數間距,- 37至- 21次/分),平均減少18次/分(P < 0.001)。
高危手術患者的心率和圍手術期耗氧量的控制應該透過使用β受體阻滯劑藥物來實作
在這種情況下,β受體阻滯劑在圍手術期的治療中所起的作用,在近20年的時間裏,圍繞其引入治療的代價/效益一直存在爭議,最近在歐洲心臟病學會(ESC)指南中再次討論了這一問題。
雖然單純從電生理角度來看,圍手術期心動過速的控制有幾種治療方案,但鈣離子通道阻滯劑的選擇並沒有近期文獻的支持,而胺碘酮是圍手術期心房顫動相關心動過速領域中最常用的藥物。
非心臟手術中,圍手術期維持(口服)慢性β受體阻滯劑治療是良好護理質素的一個標誌。他們在手術後60天內開始攝入,在限制圍手術期並行癥方面有效,但與慢性β受體阻滯劑治療相比,在術後卒中發生率方面沒有差異。
五、問題三:在ICU患者中,處理心動過速的診斷-治療策略是什麽?在ICU的病人,有必要診斷繼發性心動過速,以便能夠用特定的藥物治療
心動過速是一種非常常見的臨床癥狀,但同時也被臨床醫生所低估。常引起嚴重的血流動力學不穩定和器官灌註減少。
最危險的患者群體是敗血癥患者、多發性創傷患者、燒傷患者和接受心臟手術或大手術的患者。這些患者群體最容易發生血流動力學、免疫、代謝、呼吸和神經功能異常以及凝血功能變化,這些系統的失調與死亡率的增加有關。
治療心動過速的方法應以降低心率和控制心律為基礎
在治療心動過速患者的策略中,第一步是找到原發病因進行糾原治療並進行治療(貧血、低血容量、肌張力障礙、應激、低氧血癥、疼痛、藥理學腎上腺素能過度刺激等)。
糾因治療後,心動過速仍舊持續,考慮患者存在病理狀況,應采取藥物治療管理。
在重癥監護病房,心率增快,特別是與血流動力學不穩定有關時,代表需要藥物控制。危重患者不僅血流動力學功能發生復雜而突然的變化,而且免疫、代謝和凝血功能也發生復雜而突然的變化,這必然意味著交感神經過度刺激啟用內源性兒茶酚胺系統(endogenous catecholamine system),與器官損傷有關,並導致預後惡化和死亡率增加。心動過速誘導心肌缺血,心肌能量儲備利用率顯著增加,細胞及細胞外基質重構,可能是心肌功能進行性惡化,從而引起血流動力學不穩定,導致器官灌註減少的病理生理機制。
在危重患者中,β受體阻滯劑的使用應靜脈滴註,最好與快速動力學藥物同時使用;當腸內給藥似乎可行時,應進行向其他給藥途徑的過渡
目前還沒有專門針對重癥監護患者使用β受體阻滯劑策略的研究。然而,工作群組一致認為,考慮到重癥患者存在血流動力學和器官功能不穩定,那麽持續經靜脈給予半衰期短的β受體阻滯劑滴入可以控制使用後藥理效果,避免藥物積聚作用。
此外,危重患者套用高度心臟選擇性的β受體阻滯劑,應最小化「用後低壓風險」和「器官功能的影響」(例如呼吸、內分泌)。
艾司洛爾和蘭地洛爾透過抑制房室傳導,降低心肌耗氧需求來降低心率,他們的藥代動力學允許醫生「滴定」用藥劑量以快速調整β受體阻滯劑不同穩定水平。
短效作用與血漿酯酶的快速酶解有關,因此,它們的使用表明β受體阻滯劑對患者臨床有受益,但它們必須謹慎地滴定其效果:機體內環境狀態對β受體阻滯劑不敏感發揮了核心作用,這使得這些藥物在調節敗血癥患者的血流動力學方面尚待探討。艾司洛爾和蘭地洛爾具有高度心臟選擇性(蘭地洛爾大約高8倍,分別為255:1和33:1),與極短的半衰期和機體內環境狀態低敏感相關(艾司洛爾發揮效果需要9分鐘,比4分鐘更久)。
美托洛爾是另一種選擇性β1受體阻滯劑,靜脈使用,可以緩慢或額外的給藥,一旦臨床情況穩定,不再有進一步的休克風險,如果需要,可以經腸內途徑給藥。
膿毒癥患者中,適當前負荷存在的情況下,降低心率可以改善動脈彈性,並透過確保全身灌註來改善心肌效率,這是β受體阻滯劑治療核心。根據這個觀點,如果部份患者HR降低與血流動力學惡化相關,收縮壓與切跡壓(SDP)之間的差異是明確這部份人群的指標。SDP閾值低於35mmHg是心率降低後血流動力學惡化的前兆。
因此,β受體阻滯劑治療復雜的血流動力學反應需要緩慢和持續的調節,以確保最安全的心血管穩定性。
對血流動力學穩定的慢性β -阻滯劑治療的患者,β -阻滯劑治療不應停止
最近的ESC指南已經證實,在接受β受體阻滯劑慢性治療的手術患者中,不應在圍手術期間中斷治療。
這一理論是基於大量的研究,這些研究表明,術前中斷慢性β受體阻滯劑治療的手術患者術後死亡率增加,術後中斷β受體阻滯劑治療2天的患者發生房顫的風險可能增加兩倍。
六、問題四:危重患者快速節律性心房顫動的治療策略是什麽?
開始藥物治療之前,所有引起房顫心律的可逆轉因素(電解質紊亂、酸堿異常、使用β -激動劑藥物、心肌缺血、低血容量、貧血、感染、疼痛和躁動)必須辨識並在必要時進行治療
只有排除可逆原因和觸發心動過速的因素後,才應進行AF的藥物治療。沒有研究支持這一理論;不過,工作群組基於ESC指南支持這項原則。
房顫指的是一種室上來源的心律紊亂,呈陣發發作,發作後7天內自行終止或介入治療後7天內自行終止
ESC指南將房顫分為5個亞組:正選型、陣發性、持續性、長期持續性和永久性
為了更完整,在本文件中,將不僅僅參考陣發性房顫,還將參考危重患者診斷的其他類別的房顫,盡可能確定更多的特征。
無論是否采用第一種「血流動力學」方法,復雜的危重患者都可以從多學科團隊的參與中受益,該團隊包括轉診專家、全科醫生(用於出院後的協助)和家庭成員/護理人員
考慮到房顫的復雜性,ESC指南建議多學科治療,目的在患者從危重區出院後的隨訪。
無論急性處理,從主要的血液動力學角度來看,房顫患者的管理需要深入的臨床評估,包括風險和易感因素,卒中風險,取決於(或不完全取決於)急性治療結果的抗凝治療指征,和/或心臟介入程式(比如:左心耳封堵、心房射頻消融、心室起搏器植入)。
危重患者心房顫動藥物治療用於血流動力學穩定的患者,心率控制應作為首要目標
心率節律控制策略是指試圖恢復和維持竇性節律。控制策略包括治療方法和抗凝治療管理,治療方法有同步電復律、抗心律不整藥物的使用、心內科介入手術(如導管消融)的套用、適當控制平均心室率(心率控制vs心律控制)和抗凝治療的管理
對於血流動力學不穩定的患者,建議進行電復律
對於血流動力學不穩定(如低血壓/低灌註/心肌-DO2-VO2不匹配)的患者,應采用直流同步電復心律,因為其比藥物復心律更有效,可立即恢復竇性心律。抗心律不整(antiarrhythmic)藥物預處理可提高擇期電復律的療效。
伴有心房顫動的危重患者中,正常或中度左心室功能低下的患者應使用β受體阻滯劑和鈣離子通道阻滯劑來實作心率控制,EF < 40%,應使用β受體阻滯劑和地高辛
目前尚無臨床研究對重癥患者心房顫動的首選治療藥物進行探討。然而,最近的ESC指南推薦(IB)使用β受體阻滯劑和鈣離子通道阻滯劑作為一線藥物,用於房顫和射血分數> 40%的患者進行急性心室率控制。
根據2022ESC指南,在EF < 40%的情況下,應使用β阻斷劑和地高辛(IB),並始終考慮到前者的負性肌力效應。
β受體阻滯劑通常是控制病情的一線藥物,特別是在急性期,如重癥監護病房患者房顫陣發性發作。
藥物的選擇取決於癥狀、合並癥和潛在的副作用。
兩項研究報告,與胺碘酮(amiodarone)相比,使用β受體阻滯劑的死亡率較低;其中一項研究,納入39,693名膿毒癥患者,60%的患者住進了重癥監護病房,校正混雜因素後顯示相對風險為0.67 (95% CI: 0.59-0.77)。
另一項涉及重癥監護病房患者的研究顯示,與美托洛爾相比,胺碘酮治療的患者死亡率(40%)無統計學意義。
在急性情況下,臨床醫生必須始終考慮房顫的病因或共同原因(觸發因素)(例如,貧血,感染)。β受體阻滯劑和鈣離子通道阻滯劑優於地高辛,因為即使在交感神經系統啟用的情況下,它們也能發揮更快的作用和更大的功效。藥物受體選擇性,特別是在左室收縮功能降低的患者,在藥物劑型選擇中需要考慮,仍需要在危重癥患者中專門針對這些方面進一步研究。
比較不同類別藥物的研究在研究設計、結果分析或患者、劑量和給藥方法的異質性方面存在很大的偏倚風險。
當需要藥物治療時,危重患者的首選藥物應是快速作用和機體能夠快速清除的β受體阻滯劑
危重患者可能存在肝腎功能不全、既往存在的心功能不全(如慢性收縮期功能不全、舒張期功能不全伴慢性全身性動脈高壓)或新發病(膿毒性心肌病,圍手術期缺血性心肌損傷),選擇快速作用和機體快速消除的β受體阻滯劑成為首選藥物。
此外,在危重患者中使用選擇性的、快速作用和短期持續的β受體阻滯劑具有易於「滴定」和快速逆轉靜滴本身(suspension)副作用的優點,在膿毒性休克患者,β受體阻滯劑減少心動過速和血流動力學穩定方面的優勢已經有目共睹。
七、結論
文獻數據表明,腎上腺素能壓力負荷以及心率增快與重癥患者器官功能障礙和高死亡率相關,文獻中多次報道β受體阻滯劑對危重病人的保護作用。
因為我們要首先排除所有引起心動過速的原因,且排查導致心動過速的因素,所以心率增快的急性治療套用β受體阻滯劑,需要了解基本病理生理學,也需要進行詳細的鑒別診斷。本文章旨在透過提供良好的臨床實踐,支持醫療人員在危重患者中使用β受體阻滯劑。











